«Современные тенденции развития лекарственной терапии опухолей»
ПОЛИХИМИОТЕРАПИЯ В КОМПЛЕКСНОМ ЛЕЧЕНИИ МЕДУЛЛОБЛАСТОМ У ДЕТЕЙ
О.Г. Желудкова, А.Ф. Бухны, Б.В. Холодов, А.Г. Притыко, М.И. Лившиц,
В.Е. Попов, М.Г. Ротарь
НИИ детской гематологии МЗ РФ, Морозовская больница, Научно-практический центр, Москва
Среди многочисленных проблем детской онкологии особого внимания заслуживают опухоли центральной нервной системы. Актуальность этого обусловлена несколькими аспектами. Первичные новообразования центральной нервной системы составляют 16-20% злокачественных заболеваний в педиатрии, уступая по частоте только лейкозам и являясь наиболее распространенными солидными опухолями у детей; 95% их представлены опухолями головного мозга (ОГМ). Большой удельный вес, быстрота прогрессирования и высокая летальность предопределяют актуальность поиска эффективных подходов к лечению данной группы заболеваний.
На момент выявления ОГМ у детей, как правило, достигают значительных размеров, инфильтрируя прилежащие отделы головного мозга и становясь труднодоступными тотальному хирургическому удалению. Вместе с тем, показано, что даже при радикально удаленной опухоли и облучении может быть излечено не более чем 50% детей с медуллобластомой и эпендимомой, а средняя длительность безрецидивных промежутков при всех истинно злокачественных нозологиях колебалась в различных наблюдениях от 10 до 12 мес.
Неблагоприятные результаты хирургического и лучевого методов лечения ОГМ, достижения в области биологии опухолевого роста диктуют необходимость и целесообразность включения в комбинированную терапию химиотерапевтического метода. Включение данного метода в комплексное лечение ОГМ у детей позволило увеличить 5-летнюю выживаемость при различных злокачественных нозологиях до 56-74%. Непосредственная эффективность полихимиотерапии (ПХТ) после нерадикальных операций, при рецидивах и метастазах ОГМ в большинстве случаев превышает 80%.
В работе представлены результаты динамического наблюдения и лечения 57 больных с медуллобластомой, которые после оперативного и оперативно-лучевого лечения получили программную полихимиотерапию как обязательный компонент комплексного лечения при первично диагностированной опухоли, а также у больных с рецидивами и/или метастазами после предшествующего оперативно-лучевого лечения. Возраст больных колебался от 8 мес. до 15 лет, (средний возраст 7,1 лет). Основную группу (59,7%) составили больные высокого риска с неблагоприятным прогнозом, т.е. с остаточной опухолью после частичного удаления (35,1%) и рецидивами/метастазами после комбинированного лечения (24,6%).
Разработанная нами программа комплексного лечения предусматривает проведение цикловой полихимиотерапии после оперативного удаления опухоли. Программа полихимиотерапии включают два чередующихся цикла. Интервалы между циклами составляют 4 недели. Протокол предусматривает проведение 8 циклов для первичных и 12 циклов для рецидивных опухолей. Лучевая терапия у больных с первичной опухолью осуществляется после окончания цикловой полихимиотерапии или непосредственно после оперативного удаления опухоли с облучением полушарий головного мозга - СОД 30-35 Гр, задней черепной ямки (ЗЧЯ) - 50-55 Гр и всего длинника спинного мозга СОД 30-35 Гр. После завершения химиолучевой терапии больным в течение 12 месяцев проводилась поддерживающая ПХТ по схеме: Винкристин 1,5 мг/м2 каждые 3 недели и CeeNU (ломустин) 75 мг/м2 каждые 6 недель (всего 17 введений).
Характеристика программы ПХТ
| 1 цикл - | винкристин 1,5 мг/м2 | 1 день в/в |
| циклофосфан 600 мг/м2. | 1, 2 дни в/в | |
| 2 цикл - | цисплатин 40 мг/м2 | 1, 2, 3 дни в/в |
| или карбоплатин 400 мг/м2 | 1 день в/в | |
| этопозид 150 мг/м2 | 1, 2 дни в/в |
Оценена эффективность лечебной ПХТ у больных с МБ после частичного удаления опухоли и с рецидивами и метастазами. Непосредственный выраженный лечебный эффект (ПО) получен у 42,9% больных с первичной опухолью и 26,6% больных с рецидивами/метастазами при стабилизации опухолевого процесса у 6,7% больных. Достоверных различий в получении непосредственного лечебного эффекта у больных, получающих ПХТ после операции или после операции и ЛТ, не установлено (т.е. частота непосредственного эффекта не зависит от последовательности методов лечения). Установлено, что максимальный лечебный эффект при проведении программной ПХТ как у первичных больных, так и при рецидиве/метастазах достигался после 2 блока (4 циклов ПХТ) - у 48,9%, что позволяет прогнозировать в этот период необходимость продолжения лечения. Общая выживаемость в группе больных с МБ после частичного удаления опухоли и с рецидивами/метастазами по кривой общей выживаемости за 4 года составила 0,28 с медианой наблюдения 27,2 *3,67 мес. В контрольной группе больных, получивших только комбинированное лечение (хирургическое и лучевое) лечение, в 100% отмечен летальный исход с медианой наблюдения 15,54* 2,31 месяцев. (рис.1).
Увеличение сроков бессобытийной выживаемости было достоверно подтверждено при изучении медианы бессобытийной выживаемости у больных с МБ после комбинированного и комплексного лечения с адъювантной ПХТ (рис.2).
Таким образом, адъювантная ПХТ в комплексном лечении МБ/ПНЕТ существенно достоверно (р*0,01) увеличивает сроки бессобытийной выживаемости по сравнению с группой контроля - для комплексного лечения за 3 года медиана наблюдения составила 30,48*2,47 мес. и 14,14* 2,25 мес. для комбинированного лечения. 3-летняя выживаемость у больных с МБ, получивших ПХТ по протоколу с адъювантной целью, составила 0,83, в то время как в контрольной группе больных, получивших только комбинированное лечение, во всех случаях в первые 3 года определялись рецидивы и/или метастазы.
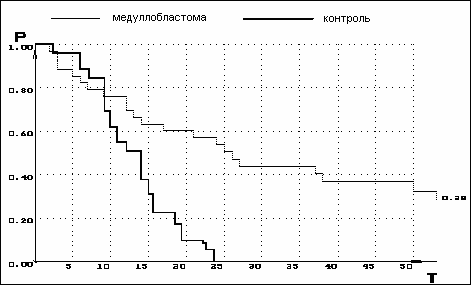
Рис.1. Прогноз общей выживаемости в группе больных МБ с рецидивами/метастазами и остаточной опухолью после частичного удаления опухоли (по методу Каплан Маер).
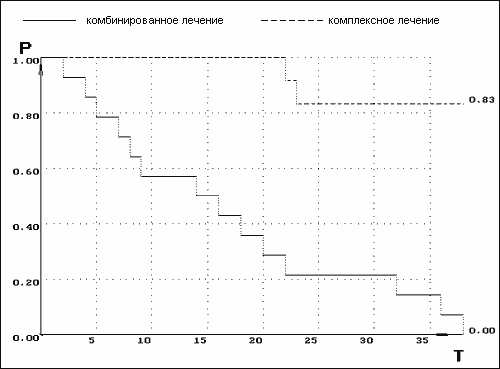
Рис. 2. Бессобытийная выживаемость больных с МБ в зависимости от объема лечения (по методу Каплан-Майер).
Общая выживаемость у больных, получающих адъювантную ПХТ в комплексном лечении МБ/ПНЕТ, значительно увеличивается по сравнению с группой, у которых проведено только оперативно-лучевое лечение. Между двумя методами лечения наблюдались различия, выявляемые по кривой общей выживаемости, за три года медиана наблюдения была 33,23*3,09 мес. для комплексного лечения, при комбинированном - 15,54*2,31 мес. (табл.1, рис.3).
Таблица 1.
Общая выживаемость больных с МБ при адъювантной ПХТ.
| Вид лечения | Кол-во больных | Медиана (в мес.) | Р * 0,01 |
|---|---|---|---|
| Комбинированное | 31 | 15,54 * 2,31 | |
| Комплексное | 23 | 33,23 * 3,09 |
Таким образом, при изучении сроков бессобытийной и общей выживаемости при МБ наглядно показано, что одним из решающих факторов улучшения результатов является тотальное хирургическое вмешательство на первичной опухоли.
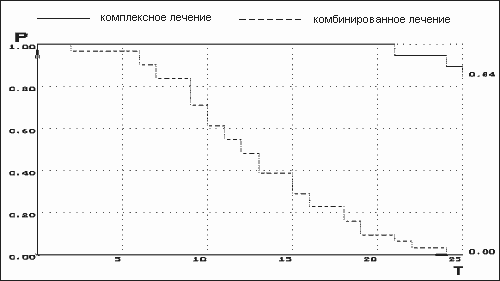
Рис.3. Общая выживаемость больных с МБ при адъювантной ПХТ (по методу Каплан-Майер).
Сроки рецидивирования и прогрессирования зависят от объема оперативного вмешательства. У пациентов с МБ после частичного удаления опухоли, а также при рецидивах и метастазах прогрессирование заболевания наблюдалось в течение первого года, в то время как при тотальном удалении возникновение рецидивов и метастазов было спустя 2 года.
Таким образом, полученные нами результаты достоверно доказали роль адъювантной и лечебной ПХТ как компонента комплексной терапии, причем это относится и к группе детей, которые ранее были признаны инкурабельными различными специалистами, занимающимися изучением опухолей головного мозга.